Металлические скобки в легких
Обновлено: 20.09.2024
Ушивание раны легкого. Шов Тигеля. Шов Фридриха. Шов Гарре—Талька. Швы трахеи и бронхов.
Ушивание раны легкого. Трудность наложения шва на ткань легкого обусловлена анатомическими особенностями его строения. Малая толщина висцеральной плевры, отсутствие мощного соединительнотканного каркаса, выраженное развитие эластической ткани и сосудистой сети приводят к тому, что после прокола ткани раневой канал расширяется и вокруг нити, проведенной через ткань, выходит воздух, а из разрушенных сосудов просачивается кровь. Часто при попытке крепко затянуть узел нить прорезает ткани, вызывая дополнительные повреждения.
Шов, наложенный на легкое, должен обеспечивать герметичность и гемостаз. Для достижения гемостаза шов необходимо накладывать на всю глубину раны. Герметичность шва достигают путем широкого соприкосновения висцеральной плевры.
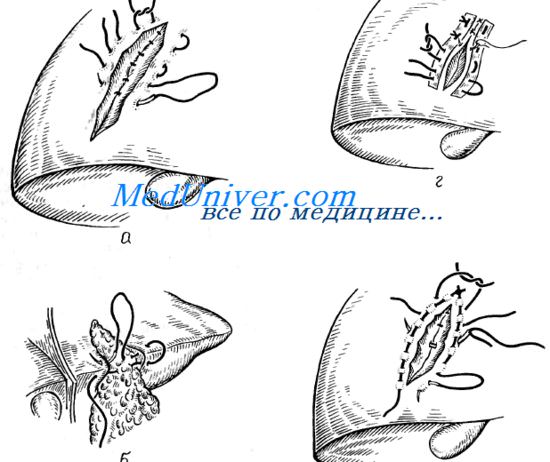
Шов Тигеля используют при ушивании больших лисиных ран. Непосредственно под плеврой. отступя несколько миллиметров от края раны, параллельно ей проводят кетгутовую нить.

Такую же нить проводят параллельно другому краю раны. Затем накладывают отдельные узловые шелковые швы. причем иглу вка лывают и выкалывают за кетгутовыми нитями, которые предотвращают прорезывание швов при затягивании узлов.
Шов Фридриха — плевральный погружной шов выполняют при ушивании небольших ран.
Атравматическую иглу с тонкой шелковой нитью вкалывают со стороны плевры на расстоянии 5—8 мм от края раны, а выкалывают на расстоянии 1—3 мм от края раны. Затем иглу вкалывают на расстоянии 1—3 мм от противоположного края и выкалывают на расстоянии 5—8 мм. При завязывании узла достигается широкое соприкосновение поверхности висцеральной плевры. Недостатком шва является то, что он не обеспечивает надежный гемостаз.
Шов Гарре—Талька. Иглу вкалывают со стороны плевры на расстоянии 1,1—1,3 см от края раны, выкалывают на расстоянии 0,5—0,6 см. Затем нить проводят у самого края раны со стороны плевры на всю глубину раны и выводят у противоположного края раны. Отступив от него на 0,5—0,6 см, снова прокалывают плевру и подлежащую ткань легкого, выкалывая иглу на расстоянии 1,1 —1,3 см от края paны. При завязывании узла края раны сближаются и происходит широкое соприкосновение поверхностей плевры. Шов обеспечивает хороший гемостаз и достаточную герметичность раны.
Швы трахеи и бронхов.
Особенностью строения трахеи и бронхов является неоднородность их стенки. Под адвентициальной оболочкой, покрывающей трахею и бронхи снаружи, располагается волокнисто-хрящевая оболочка, состоящая из хрящевых полуколец. Свободные задние концы хрящей соединены пучками гладких мышечных клеток, которые вместе с эластическими и коллагеновыми волокнами образуют перепончатую стенку. Хрящи соединены между собой кольцевидными связками, переходящими кзади в перепончатую стенку. Слизистая оболочка располагается на подслизистой основе. В бронхах эта основа выражена слабо, вследствие чего слизистая оболочка может собираться в продольные складки.
Постоянное инфицирование слизистой оболочки, низкая регенеративная способность структур стенки трахеи и бронхов, обусловленная как разнородностью их гистологического строения, так и особенностями кровоснабжения, создают определенные трудности при оперативных вмешательствах на этих структурах.
Швы, накладываемые на трахею и бронхи, должны обеспечивать герметичность раны; не вызывать расстройства кровообращения по линии шва; сохранять достаточную прочность в течение длительного времени; не вызывать сужение просвета воздухоносных путей.
Целесообразным является разделение швов трахеи и бронхов на: а) швы, накладываемые с целью остановить проходимость дыхательных путей; б) швы, накладываете на культю трахеи, бронха. Необходимость наложения швов на трахею и бронхи с целью восстановить проходимость дыхательных путей возникает при повреждении трахеи и бронхов; трахеотомии и бронхотомии; окончатой резекции трахеи и бронхов; циркулярной резекции трахеи и бронхов. На культю бронха швы накладывают при пульмонэктомии и резекции легких.
В качестве шовного материала используют хромированный кетгут, тонкие капроновые, лавсановые, арселоновые, супрамидные нити (№ 0,1). Швы лучше накладывать круглыми атравматическими иглами. При использовании режущих игл в стенке остается отверстие, через которое может просачиваться воздух. При трахеостомии (бронхостомии) разрез стенки производят косо или продольно в перепончатой части или через кольцевидную связку. Рану ушивают узловыми швами с захватом всех слоев. Расстояние между швами не должно превышать 3—5 мм. Узлы завязывают только снаружи.
При небольших окончатых резекциях (обычно клиновидной формы) образовавшийся дефект стенки ушивают в поперечном направлении узловыми швами. В шов захватывают только межхрящевую часть или же нить проводят через середину хрящевого кольца. Вначале Для лучшей адаптации соединяемых краев накладывают провизорный П-образный шов на середину дефекта, затем приступают к наложению швов с краев.
Расстояние между швами должно составлять 3—5 мм. Узлы завязывают только снаружи. Линию шва часто укрепляют полоской плевры.
Сегментарные бронхи перевязывают лигатурой. Дистальнее лигатуры бронх прошивают и нить завязывают с обеих сторон. Периферический отдел бронха зажимают зажимом, по браншам которого бронх пересекают. Культю бронха погружают в ложе удаленного сегмента.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Металлические скобки в легких
Признаки субдолевой резекции легкого на рентгене, КТ
а) Терминология:
1. Синонимы:
• Клиновидная резекция (неанатомическая субдолевая резекция)
• Сегментэктомия (анатомическая субдолевая резекция)
2. Определение:
• Анатомическая субдолевая резекция (сегментэктомия): удаление одного и более сегментов; требует диссекции соответствующих артерии, вены и бронхов
• Неанатомическая субдолевая резекция (клиновидная): удаление периферической части легкого, содержащей патологическое образование, без удаления структур корня легкого
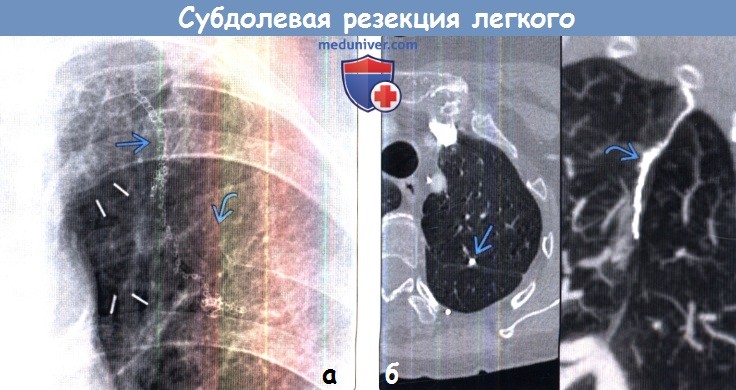
(а) Пациент, перенесший субдолевую резекцию по поводу периферического рака легкого на ранней стадии. При прицельной рентгенографии органов грудной клетки в ПП проекции определяются вертикально ориентированные металлические скобы. Также выявляются изменения в заднем отрезке ребра слева, обусловленные торакотомией.
(б) У этого же пациента на совмещенных изображениях при КТ с контрастным усилением в аксиальной плоскости (слева)и на реконструкции в кососагиттальной плоскости в режиме MIP (справа) хирургическая скоба выглядит соответственно в виде небольшого плотного узелка и в виде линейной структуры Хирургическая скоба в аксиальной плоскости может имитировать кальцифицированный узелок.
б) Лучевые признаки:
1. Рентгенография после субдолевой резекции легкого:
о Хирургические скобы:
- Рентгеноплотная линия шва (металлической плотности)
- Может имитировать кальцифицированные гранулемы
о Признаки объемного уменьшения легкого (например, высокое стояние купола диафрагмы, смещение средостения)
о Признаки торакотомии (например, переломы или деформация ребер)
2. КТ после субдолевой резекции легкого:
• Хирургические скобы:
о В аксиальной плоскости могут имитировать кальцифицированные гранулемы
о При мультипланарной реконструкции (т.е. в сагиттальной и коронарной плоскостях) характеризуются линейной формой; режим MIP позволяет более детально разглядеть структуру хирургического шва
о Утолщение прилежащих отделов плевры (послеоперационные изменения)
• Визуализация мягких тканей вблизи хирургических скоб (часто):
о Обычно вследствие ателектаза или рубцевания
о При узловом или массивном характере изменений следует заподозрить местное рецидивирование:
- Динамический контроль при КТ позволяет выявить изменения в размере
- При ФДГ-ПЭТ/КТ определяется повышенный уровень поглощения ФДГ
в) Дифференциальный ряд заболеваний:
1. Кальцифицированные гранулемы:
• Имеют узловую структуру в аксиальной плоскости и при мультипланарной реконструкции
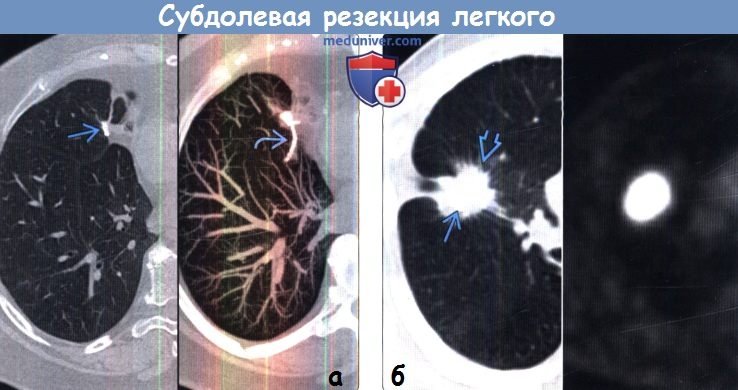
(а) Пациент, перенесший субдолевую резекцию. На совмещенных изображениях при КТ с контрастным усилением (слева) и в режиме MIP (справа) в средней доле определяется небольшое узловое образование металлической плотности. Е Я в режиме MIP видна линейная структура данного образования.
(б) Пациент, перенесший субдолевую резекцию. На совмещенных изображениях при нативной КТ (слева) и ФДГ-ПЭТ (справа) вокруг хирургических скоб визуализируется мягкотканный компонент со спикулообраз-ным контуром, который интенсивно накапливает ФДГ. Картина соответствует местному рецидивированию.
д) Список литературы:
1. Asamura Н: Role of limited sublobar resection for early-stage lung cancer: steady progress. J Clin Oncol. 32(23):2403-4, 2014
2. Cao C et al: Meta-analysis of intentional sublobar resections versus lobectomy for early stage non-small cell lung cancer. Ann Cardiothorac Surg. 3(2): 134-41, 2014
3. Fox M et al: Surgical management of pulmonary carcinoid tumors: sublobar resection versus lobectomy. Am J Surg. 205(2):200-8, 2013
4. Kaifi JT et al: Indications and approach to surgical resection of lung metastases. J Surg Oncol. 102(2):187-95, 2010
Методика ушивания ранений легкого - техника
Хирургическая обработка ран легкого в большинстве случаев заключается в следующем. Прежде всего необходимо вывести поврежденную долю легкого в торакотомную рану. При запаянной плевральной полости для этого приходится выделять легкое из сращений, используя тугие препаровочные тупфсры, смоченные изотоническим раствором, и электрокоагуляцию. После чего долю легкого захватывают окончатым зажимом и фиксируют в положении, удобном для наложения швов.
Мелкие кровоточащие сосуды лигируют викрилом либо осторожно коагулируют. После гемостаза на ткань легкого накладывают П-образные швы викрилом 2/0 на большой атравматической игле, затягивая их только до соприкосновения краев раны во избежание прорезывания. Надежность верхнего ряда швов, наложенных на рану легкого, обеспечивается захватыванием в шов висцерального листка плевры.
В силу эластичности легочной ткани ее проколы тонкой атравматической иглой у лиц молодого возраста не приводят к просачиванию воздуха. У пациентов пожилого возраста, при наличии эмфиземы легких такое просачивание является обыкновенным явлением и чем больше швов хирург будет накладывать, стараясь достичь герметичности, тем больше будет появляться мест просачивания воздуха.
Именно поэтому большое значение в благоприятном течении послеоперационного периода имеет адекватное дренирование плевральной полости: при правильно функционирующем дренаже легкое быстро расправляется, места просачивания прикрываются фибрином и через несколько часов выделение воздуха прекращается.
При ушивании ран легкого гемостаз должен быть полным в условиях нормального артериального давления у пациента. Аэростаз считается достаточным, если при выдохе в условиях нормовентиляции из паренхимы наблюдается просачивание единичных мелких пузырьков воздуха. После достижения гемостаза и аэростаза хирург викрилом на атравматической игле послойно ушивает рапу П-образными швами или непрерывным швом, не оставляя в ее глубине полостей. Последний ряд швов (лучше П-образных) накладывают с захватом висцерального плеврального листка, что практически во всех случаях обеспечивает надежный аэростаз.
В отличие от рекомендаций военно-полевых хирургов не рассекать раны легкого [Брюсов П. Г., Нечаев Э. А.], опыт НИИ скорой помощи им. Н. В. Склифосовского показал, что при наличии сквозной раны или глубокого, более 3 см, раневого канала, с кровоизлиянием в окружности, более активная тактика хирургической обработки ран с рассечением ткани легкого, раскрытием раневого канала, эвакуацией свертков крови и инородных тел, с обработкой поврежденных сосудов и бронхиол под контролем зрения — вполне себя оправдала.
При этом прошивают кровоточащие сосуды, субсегментарные и более мелкие бронхи викрилом 2/0 на атравматической игле. После этого восстанавливают целость паренхимы легкого послойным ушиванием раны и наложением П-образных швов на висцеральную плевру.

Узловые швы на легкое
Е. Б. Николаева в нашей клинике провела сравнение результатов хирургического лечения глубоких рай легкого в двух группах пациентов: с ушиванием ран без их хирургической обработки (125 наблюдений) и с хирургической обработкой (129 наблюдений). Проведенный анализ показал, что хирургическая обработка глубоких ран легкого привела к значительному сокращению частоты легочно-плевральных осложнений (в том числе требующих повторных вмешательств), сокращению продолжительности лечения и снижению летальности.
В редких случаях огнестрельных ранений, когда рана располагается в так называемой плащевой (периферической) зоне легкого, но сопровождается ее разрушением, необходимо выполнить краевую (клиновидную) резекцию легочной ткани. Для этого в пределах неизмененной паренхимы легкого накладывают навстречу друг другу (прямо или, чаще, под углом) два длинных зажима Кохера или бранши сшивающих аппаратов, изолируя размозженную ткань. Поверх зажимов или аппаратов измененную ткань легкого отсекают.
При использовании обычных кровоостанавливающих зажимов вокруг каждого зажима накладывают отвивной шов викрилом 2/0 на атравматической игле, который затягивают после снятия зажима. Линию металлических скобок прикрывают рядом П-образных швов либо непрерывным швом викрилом. Отдельные кровоточащие сосуды и мелкие бронхиолы с поступлением воздуха лигируют под визуальным контролем. У значительной части пациентов раны легкого могут быть устранены при выполнении торакоскопии.
Крайне редко в гражданских условиях возникает необходимость таких обширных и травматических операций, как лобэктомия и пневмонэктомия. Такие случаи единичны. Так, лобэктомию приходится выполнять при разрушении долевого бронха или при выраженных признаках венозного стаза после прошивания или перевязки долевой легочной вены. Пнсвмонэктомию выполняют при повреждении корня легкого, не поддающемся хирургической коррекции, когда попытка наложения швов на сосуды не удалась и пострадавшему необходимо спасти жизнь.
Реже показания к пневмонэктомии возникают после обширной резекции легкого, явном несоответствии оставшейся части паренхимы объему плевральной полости. При сочетанных ранениях груди и других областей такой объем вмешательства сопровождается высокой летальностью. В течение последнего десятилетия необходимость лобэктомии и пневмонэктомии, по материалам НИИ скорой помощи им. И.В. Склифосовского, встречалась всего в четырех наблюдениях. Летальных исходов не было. Но, принимая во внимание тяжесть сочетанных повреждений и степень кровопо-тери, всегда следует стремиться к ограничению объема вмешательства, ставя своей целью только сохранение жизни пострадавшего.
Методика ушивания паренхиматозных органов
До недавнего времени считалось, что воздушная эмболия чаще встречается при повреждении крупных вен шеи и крайне редко — при ранениях легкого. Однако внимательное изучение наблюдений внезапной смерти молодых людей с изолированными и, казалось бы, неопасными ранениями легкого показало, что чаще всего причиной смерти в таких случаях является массивная воздушная эмболия сосудов большого круга кровообращения (прежде всего — коронарных сосудов).
D. Trankey утверждает, что за 27 лет наблюдал более 100 пострадавших с воздушной эмболией, которая в его практике встречалась в 4% всех случаев тяжелой травмы груди, причем в 65% — при ранениях легкого.
Несомненно, что группу риска составляют пострадавшие с локализацией раны в области корня легкого, где проксимальные отделы бронхов тесно прилежат к легочным венам и где чаще всего образуется травматическая бронховенозная фистула. При нормальной легочной вентиляции с давлением на вдохе 10-20 мм рт. ст. давление в легочных венах выше давления в бронхах, что способствует перемещению крови в бронхи и клинически проявляется кровохарканием, легочным кровотечением.
Однако при ИВЛ с давлением на вдохе более 40 мм рт. ст. (особенно во время реанимационных манипуляций, включая массаж сердца) внутрибронхиальное давление становится выше давления в легочных венах, и часть воздуха может перемещаться из просвета бронха в легочную вену и левые отделы сердца. При этом прежде всего страдает коронарное кровообращение.
Поэтому, если у пострадавшего с ИВЛ в режиме положительного давления в конце выдоха (ПДКВ) внезапно наступает нарушение сердечной деятельности, следует предполагать либо тотальный напряженный пневмоторакс вследствие разрыва большого числа булл, либо воздушную эмболию коронарных артерий.
Ограниченная воздушная эмболия в большой круг кровообращения может проявляться очаговыми неврологическими нарушениями вследствие эмболии мелких сосудов головного мозга.
A. S. Estera и соавт. приводят следующие клинические признаки возможной воздушной эмболии при ранении легкого:
• локализация раны вблизи корня легкого;
• ИВЛ с положительным давлением в конце выдоха;
• внезапный сердечно-сосудистый коллапс с фибрилляцией желудочков у пациента, находящегося в стабильном состоянии;
• появление пузырьков воздуха из раны легкого и появление крови в эн-дотрахеальной трубке;
• судороги.
Поэтому при подозрении на воздушную эмболию необходимо немедленно снизить давление в контуре ИВЛ, увеличить инфузию растворов с целью нормализации ОЦК и выключить поврежденное легкое из дыхания (при наличии раздельной интубации бронхов). При отсутствии эффекта необходимо быстро выполнить торакотомию на стороне ранения, пережать корень поврежденного легкого и шприцом через иглу аспирировать пенистую кровь из полостей сердца и из аорты.
Пункция левого предсердия, левого желудочка, восходящей аорты дает шанс сохранить жизнь пострадавшему с помощью аспирации пенистой крови. При этом восходящую часть аорты на протяжении одного или двух сокращений сердца хирург пережимает первым и вторым пальцем правой кисти, не допуская дальнейшего продвижения пенистой крови.
При эффективной реанимации операцию завершают наложением швов на бронх и легочную вену либо выполняют лобэктомию. Ранняя диагностика и быстрые адекватные действия позволяют, но данным литературы, спасти жизнь 50-55% пострадавших. Собственного опыта в диагностике и лечении воздушной эмболии при ранениях корня легкого мы не имеем.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инородные тела легких и плевры
Инородные тела лёгких и плевры – посторонние предметы, находящиеся в альвеолярной ткани или плевральной полости и способные провоцировать развитие патологических состояний. Пребывание в лёгких мелких чужеродных предметов протекает бессимптомно. Средние и крупные инородные тела вызывают кашель с гнойной мокротой, лихорадку, кровохарканье. При локализации в полости плевры образуются плеврокожные свищи с гнойным отделяемым. Диагностика осуществляется на основании анамнеза, данных лучевых методов исследования органов грудной клетки, бронхоскопии. Патологические включения удаляются хирургическим путём.
МКБ-10
Общие сведения
Инородные тела лёгких, плевры обнаруживаются редко. Выявляемость посторонних предметов в грудной полости составляет 2-3% среди всех пациентов отделений торакальной хирургии с ранениями груди. Большинство пострадавших – взрослые мужчины. Мелкие (до 1 см) чужеродные металлические включения инкапсулируются и обычно не причиняют существенного вреда. Инородные предметы более крупных размеров вызывают нагноительные процессы в плевре и легких. Удалённые из лёгких осколки оказываются инфицированными в 70-98% случаев, пули – в 35-36%. Посторонние тела плевральной полости в меньшей степени обсеменяются патогенными микроорганизмами.
Причины
Инородные тела лёгочной паренхимы и плевры выявляются преимущественно во время военных действий, вооружённых конфликтов, террористических актов. Описываются немногочисленные случаи обнаружения подобных тел, не связанные с применением огнестрельного оружия. В зависимости от пути попадания в органы, ткани и полости дыхательной системы причины появления патологических включений подразделяются на:
- Огнестрельные ранения. Самым распространенным этиофактором внедрения чужеродных предметов в паренхиму лёгких и полость плевры являются слепые осколочные ранения. Пули реже застревают в тканях человеческого организма, нанесённые ими повреждения обычно бывают сквозными. Ещё реже встречаются вторичные инородные предметы (древесные щепки, обрывки одежды), попавшие в грудную полость с огнестрельным снарядом.
- Ятрогенные факторы. Инородные тела ятрогенного происхождения обычно обнаруживаются в плевральной полости через некоторое время после хирургических манипуляций в области грудной клетки. Это могут быть забытые в операционной ране марлевые салфетки, обломанные биопсийные щипцы, куски дренажных трубок, материал, ранее применявшийся для пломбирования туберкулёзных каверн.
- Неогнестрельные повреждения. Крайне редко при умышленном нанесении вреда человеку другим лицом в ткани лёгкого или полости плевры остаются обломки ножей, осколки стекла. Острые предметы (иглы) иногда преднамеренно с целью самоповреждения вводятся в полость груди чрезкожно пациентами с психическими заболеваниями. Инородные тела верхних дыхательных путей, пищевода могут стать причиной пролежня органа и мигрировать в лёгкие.
Патогенез
Реакция организма на внедрение чужеродного тела в альвеолярную ткань или плевру зависит от его размеров, свойств и локализации. Мелкие металлические частицы, расположенные удалённо по отношению к корням лёгких, подвергаются инкапсуляции. Образующаяся вокруг них соединительнотканная оболочка без нагноения отделяет такой предмет от здоровых тканей. При попадании в респираторный отдел более крупных тел не происходит полной облитерации раневого канала, кровоизлияние не рассасывается на протяжении нескольких месяцев. Формируется очаг хронического интерстициального воспаления. Течение пневмонии волнообразное, прогрессирующее с постепенным распространением процесса по ходу сосудистого русла и межальвеолярным перегородкам.
Отторжение неметаллических частиц почти всегда происходит через первичное нагноение. Присутствие чужеродного включения в паренхиме нередко становится причиной развития абсцесса или гангрены лёгкого. При дренировании пиогенной капсулы в просвет крупного бронха возможно самоудаление постороннего предмета через дыхательные пути и образование санированной каверны. Крупные (особенно ятрогенные неметаллические) инородные предметы плевры провоцируют развитие эмпиемы, чаще осумкованной с наличием плеврокожного свища.
Классификация
Инородные тела плевры, лёгких могут классифицироваться по причине попадания в дыхательную систему. По расположению в пульмональной ткани их подразделяют на посторонние включения кортикальной, срединной и прикорневых зон, плевральных сращений. Чужеродные объекты могут находиться в правом, левом или обоих отделах грудной клетки. Определённое клиническое значение имеет диаметр попавшей в плевру или лёгкое частицы. По размерам инородные предметы делятся на мелкие (менее 1 см), средние (1-2 см), крупные (более 2 см).
Симптомы инородных тел лёгких и плевры
Сразу после внедрения чужеродного предмета в лёгкое ощущается боль в груди по ходу раневого канала, рана кровоточит. Позднее инородные тела сравнительно небольших размеров могут ничем не проявлять своего присутствия на протяжении длительного (годы или десятилетия) промежутка времени. Толчком к распространению вялотекущего воспаления обычно служит снижение функций факторов иммунной защиты. У пациента появляются боли в грудной клетке, кашель. Отделяется гнойная жёлто-зелёная мокрота. Часто присоединяется кровохарканье, иногда развивается лёгочное кровотечение. Температура тела повышается до фебрильных значений.
Заболевание протекает по типу хронической пневмонии. Периоды ремиссии сменяются обострениями. Для каждого последующего эпизода характерны более тяжёлые проявления по сравнению с предыдущим обострением. Лихорадочный период длится дольше, кровохарканье присоединяется чаще и является более интенсивным. Нарастают одышка, симптомы общей интоксикации. Крупные инородные частицы не позволяют облитерироваться раневому каналу в течение двух и более месяцев. Боль в области раны ощущается в течение долгого времени, сопровождается клинической картиной нагноительного процесса в лёгких. Дренирование образовавшегося абсцесса в бронх сопровождается отхождением большого количества (полным ртом) мокроты с гнилостным запахом.
При нахождении постороннего предмета в плевре развивается хроническая, чаще осумкованная эмпиема. Возникают боли в груди на стороне поражения, эпизоды лихорадки с ознобами, малопродуктивный кашель, одышка при физической нагрузке. Заболевание постепенно прогрессирует. Развивается хроническая дыхательная недостаточность. Кашель становится постоянным, одышка появляется в покое. Больной ощущает выраженную слабость, утомляемость. Аппетит снижается, пациент заметно худеет, грудная клетка деформируется. Для эмпиемы характерно наличие плеврокожных свищей.
Осложнения
К ранним осложнениям слепых ранений относят пневмоторакс, гемоторакс, ателектаз сегмента, доли или лёгкого. Позднее неудалённые тела средних и крупных размеров всегда вызывают хроническое воспаление или нагноение, могут потенцировать абсцедирование лёгкого либо его гангрену. Инородные частицы плевры провоцируют возникновение эмпиемы, очень редко являются фоном для появления новообразования. Длительно текущий патологический процесс приводит к дыхательной недостаточности и лёгочному сердцу. Присутствие посторонних частиц в респираторных органах нередко осложняется лёгочными кровотечениями, формированием бронхоэктазов.
Диагностика
Инородные включения лёгких, плевры диагностируются торакальными хирургами. Правильно собранный анамнез позволяет уточнить наличие и характер травм грудной клетки, выяснить, проводились ли хирургические вмешательства в этой области. При осмотре выявляются изменения, характерные для хронически текущего воспалительного процесса органов дыхания. В запущенных случаях присутствует цианоз кожных покровов, наблюдается деформация грудной клетки, отставание её половины во время дыхания, утолщение концевых фаланг пальцев рук по типу барабанных палочек, изменения ногтей по типу часовых стёкол, обнаруживаются плеврокожные свищи. Окончательный диагноз устанавливается с помощью:
- Физикальных данных. Патогномоничные признаки наличия инородного тела в лёгком или плевре отсутствуют. Физикальные исследования помогают выявить обострение хронического гнойно-воспалительного процесса. При лёгочной локализации постороннего предмета выслушиваются сухие и разнокалиберные влажные хрипы. Дыхание при эмпиеме плевры резко ослаблено или не проводится в нижние отделы соответствующей половины грудной клетки.
- Лучевых исследований лёгких. Являются основными методами диагностики. На рентгенограммах и КТ лёгких просматриваются рентгенконтрастные инородные тела, заключённые в полость, окружённые зоной перифокального воспаления либо пневмосклероза. Бронхография позволяет обнаружить деформацию бронхов и вторичные бронхоэктазы. Наличие неконтрастных частиц выявляется с помощью плеврографии, фистулографии.
- Бронхоскопии. Относится к дополнительным методам исследования. Редко, при локализации патологического тела вблизи крупного бронха, появляется возможность эндоскопически визуализировать его поверхность и удалить включение с помощью щипцов. Чаще при бронхоскопическом исследовании определяется присутствие гноя, примеси крови в дренирующем бронхе.
С целью обнаружения маркёров воспаления диагностические мероприятия дополняют лабораторными анализами. Для уточнения степени дыхательной или лёгочно-сердечной недостаточности осуществляют определение насыщения крови кислородом, исследование функции внешнего дыхания, электрокардиография. При необходимости назначают консультации пульмонолога, кардиолога, фтизиатра, онколога. В неясных случаях выполняют видеоторакоскопию.
Лечение инородных тел лёгких и плевры
Чужеродные тела подлежат обязательному удалению во время первичной обработки раны. Если такая обработка не выполнялась, последующая тактика ведения пациента зависит от месторасположения и размера предмета. Мелкие инкапсулированные частицы, не причиняющие вреда больному, рекомендуется не удалять из-за высокого риска развития интра- и послеоперационных осложнений. Крупные предметы любой локализации, а также средние, поддерживающие воспалительный процесс или расположенные вблизи корней лёгких, магистральных сосудов подлежат извлечению.
Предпочтение отдаётся малоинвазивным оперативным вмешательствам. Чужеродные тела плевры или локализованные субплеврально, удаляются видеоторакоскопическим доступом. Предметы, расположенные рядом с крупными бронхами, иногда можно извлечь при проведении фибробронхоскопии. В остальных случаях выполняется торакотомия. При сопутствующих нагноительных процессах, бронхоэктазиях осуществляется экономная резекция лёгкого на фоне антибактериальной терапии. В послеоперационном периоде продолжается лечение антибиотиками, назначаются физиотерапевтические процедуры, лечебная физкультура.
Прогноз и профилактика
Прогноз при своевременном удалении постороннего тела благоприятный. Наступает полное выздоровление и восстановление трудоспособности. Хронизация нагноительного процесса приводит к формированию респираторно-сердечной недостаточности и инвалидизации пациента. К первичным превентивным мерам относится осторожное общение с оружием и колюще-режущими предметами, профилактика ятрогении. Удаление инородного тела при первичной хирургической обработке раны является вторичным профилактическим мероприятием.
1. Инородные тела грудной клетки: диагностика и хирургическое лечение/ Колос А.И., Джиешев Ж.А., Айтбаева А.К., Герасимова М.В.// Клиническая медицина Казахстана. – 2015 - №4.
4. Foreign Bodies in Pleura and Chest Wall/ Dov Weissberg, Dorit Weissberg-Kasav// The Annals Of Thoracic Surgery – 2008 – Т.86, №3.
Несостоятельность культи бронха
Несостоятельность культи бронха – осложнение лоб-, билоб- или пульмонэктомии, представляющее собой дефект швов, наложенных на культю, и обеспечивающее прохождение воздуха в плевральную полость, экссудата – в бронхи и трахею. Проявляется болями на стороне операции, кашлем с обильным отделением кровянистой жидкости, одышкой, лихорадкой, подкожной эмфиземой. Диагностируется на основании клиники, данных лучевых методов исследования лёгких, бронхоскопии. Для закрытия дефекта культи выполняется бронхоскопия с электрохимической коагуляцией или реторакотомия с торакопластикой или реампутацией бронха.
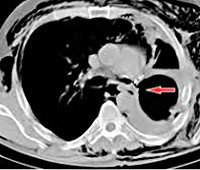
Несостоятельность культи бронха является тяжёлым осложнением хирургической резекции лёгкого или пульмонэктомии, приводящим к появлению бронхиального свища. Развивается у 2-30% больных, прооперированных по поводу различных заболеваний лёгких. Справа встречается в 5 раз чаще, чем слева. Занимает первое место в структуре послеоперационной летальности в торакальной хирургии. При расхождении швов главного бронха этот показатель составляет 50-70%. Чем шире просвет ампутированного бронха, тем выше риск появления дефекта швов и сложнее лечение их несостоятельности. У пациентов, перенесших пульмонэктомию, осложнение наблюдается в 10-20 раз чаще по сравнению с больными, которым была произведена лобэктомия.
Несмотря на новые методики прошивания культи бронха, частота возникновения дефекта швов остаётся высокой. До сих пор ведутся исследования, направленные на поиск основных причин образования бронхиальных свищей и способов их профилактики. На сегодняшний день выделяются следующие факторы, провоцирующие развитие данного послеоперационного осложнения:
- Особенности строения бронха. Несостоятельность швов чаще выявляется в мембранозной части органа. Возникновение дефекта может быть обусловлено её перерастяжением. Наличие широкой мембранозной части (более 14 мм) характерно для главного правого бронха и требует особой обработки его культи в ходе операции.
- Технические погрешности оперативного вмешательства. Технические ошибки при выполнении операции могут привести к нарушению микроциркуляции краёв раны и стать препятствием нормальному заживлению первичным натяжением. При использовании сшивающего аппарата возможно раздавливание стенок органа его браншами. При неаккуратном выделении главного бронха из окружающей клетчатки повреждаются бронхиальные артерии. К техническим погрешностям также относят оставление слишком длинной культи, пересечение органа вблизи бифуркации трахеи, травмирование хряща и надхрящницы, наложение некачественных швов.
- Распространение инфекции, неопластического процесса. При распространении опухолевого процесса на пересечённый бронх бронхиальный свищ появляется в результате распада тканей. Инфицирование культи бронха приводит к нагноению швов. Возникает их несостоятельность. Источником инфекции являются абсцессы и каверны лёгкого, регионарные лимфатические узлы, плевральная полость. Возможно случайное ятрогенное инфицирование.
- Другие патологические состояния. Несостоятельность резецированного бронха чаще диагностируется при наличии у больного сопутствующей патологии – сахарного диабета, хронических неспецифических заболеваний лёгких. Риск образования дефекта выше у пациентов с длительной интубацией трахеи, массивной интраоперационной кровопотерей. Применение предоперационной химиотерапии в лечении рака лёгкого снижает частоту развития данного осложнения.
Механизм развития патологического состояния до конца не изучен. Установлено, что в результате некробиотических процессов, происходящих в стенках оперированного бронха, через 7-10 дней после хирургического вмешательства возникает размягчение и расслабление швов. Их несостоятельность отмечается при недостаточно прочном соединении тканей культи. Кроме того, формированию дефекта после пневмонэктомии способствует отсутствие лёгочной паренхимы, способной укрыть резецированный бронх.
Несостоятельность бронхиальной культи после лоб- или билобэктомии наблюдается при недостаточном расправлении оставшейся части лёгкого и формировании полости. Содержащийся в ней экссудат контактирует со швами, ещё больше их размягчает и прорывается в бронх, образуя свищ. Многие авторы считают, что разгерметизация культи формируется при кашле или глубоком вдохе из-за градиента давления, направленного из трахеобронхиального дерева в остаточную плевральную полость. Через образовавшееся отверстие в полость плевры шунтируется воздух, что впоследствии становится причиной эмпиемы. В обратном направлении устремляется экссудат, аспирация которого приводит к развитию острой пневмонии противоположного лёгкого.
По времени возникновения различают острую, появляющуюся в первые двое суток, раннюю, диагностируемую на 3-14 сутки, и позднюю, развивающуюся спустя 15 суток после операции недостаточность бронхиальной культи. По величине дефекта выделяют I (диаметр отверстия до 0,4 см), II (0,4-1 см) и III (от 1 см до полного раскрытия бронха) степени патологического состояния. В зависимости от этиологического фактора несостоятельность ампутированного участка воздухоносного пути классифицируется как:
- Первичная. Выявляется в течение первой недели послеоперационного периода. Связана с техническими погрешностями оперативного вмешательства, препятствующими срастанию краёв раны.
- Вторичная. Заживающие первичным натяжением швы распадаются в результате вторичного инфицирования, внутригрудного кровотечения или распространения опухоли на культю. Обнаруживается через 1-3 недели после пневмонэктомии или резекции лёгкого.
Симптомы
Клиническая картина острого раскрытия бронха III степени разворачивается быстро. Состояние больного резко утяжеляется. Отмечаются интенсивные боли, чувство тяжести в груди, кашель с отхождением большого количества (полным ртом) жидкого кровянистого содержимого плевральной полости. Стремительно нарастает общая слабость, снижается артериальное давление. Кожные покровы пациента приобретают бледно-цианотичный оттенок, покрываются холодным липким потом. Возникает выраженная одышка, нарушается сознание. Иногда присутствует подкожная эмфизема.
Несостоятельность I-II степени протекает легче. Симптомы осложнения появляются на 7-21 день послеоперационного периода. Характерно повышение температуры тела до фебрильных значений, развитие или усиление болей в грудной клетке и кашля. Изначально сухой мучительный кашель постепенно становится влажным. Откашливается слизисто-гнойная мокрота. При определённом положении тела интенсивный приступ кашля завершается обильным отделением жидкого сукровичного содержимого. Запах препаратов, которые вводятся внутриплеврально, ощущается пациентом во время выдоха. У некоторых больных наблюдается подкожная эмфизема лица, шеи, груди, живота.
Острая тяжёлая несостоятельность ампутационной бронхиальной культи ведёт к развитию дыхательной недостаточности, шока. До 70% случаев такого состояния после пульмонэктомии заканчиваются летальным исходом. Бронхиальная несостоятельность всегда становится причиной формирования бронхиального свища с последующей эмпиемой плевры. Часто развивается аспирационная пневмония здорового лёгкого. Если оперативное вмешательство осуществлялось по поводу туберкулёзного процесса, происходит диссеминация.
Диагностический поиск при подозрении на несостоятельность культи бронха осуществляет торакальный хирург. При необходимости к обследованию пациента привлекаются фтизиатры и онкологи. При осмотре оценивается общее состояние, сознание и положение тела больного, цвет и влажность кожных покровов. Промокание повязки в области послеоперационной раны при соответствующих жалобах может служить косвенным признаком развития бронхиальной несостоятельности. Другими симптомами патологического состояния являются откашливание плеврального содержимого в положении на больном боку и постоянное выделение воздуха через плевральный дренаж. Окончательный диагноз устанавливается с помощью:
- Физикального исследования. Во время активной аспирации содержимого полости плевры над трахеей аускультативно определяется характерный шум движущегося воздуха. Аспирационная пневмония второго лёгкого проявляется локальным притуплением перкуторного звука и ослаблением или усилением дыхания и влажными хрипами в проекции инфильтрата.
- Бронхоскопии. Относится к основным диагностическим исследованиям. Позволяет визуализировать образовавшееся отверстие, определить его локализацию, оценить размеры, состояние краёв раны. С помощью бронхоскопии осуществляется электрическая, химическая или электрохимическая коагуляция, способная устранить бронхиальную несостоятельность I степени или, в качестве временной меры, аллообтурация большого дефекта поролоном.
- Рентгенографии, КТ грудной полости. В раннем послеоперационном периоде на рентгенограмме и компьютерных томограммах можно обнаружить смещение или отсутствие танталовых скоб, применяющихся при механическом сшивании раны. Позднее появляются признаки пневмоторакса, гидроторакса с горизонтальным уровнем. Для уточнения локализации отверстия иногда используется бронхография.
Лечение
Основные лечебные мероприятия направлены на снижение летальности от данного осложнения и предотвращение рецидивов. Тактика и этапы лечения патологии зависят от размера, времени возникновения и выявления бронхиального свища, а также от общего состояния пациента. Различают следующие основные варианты ведения больного с диагностированной несостоятельностью бронхиальной культи:
- Экстренное повторное хирургическое вмешательство. Является наиболее эффективным методом закрытия дефекта швов бронха. Осуществляется при полном раскрытии органа, если его несостоятельность выявлена в течение первых двух дней после операции и эмпиема плевры ещё не успела развиться. Состояние пациента должно быть стабильным. Выполняется реторакотомия. При достаточно длинной культе возможна реампутация бронха. Иногда проводится циркулярная резекция бифуркации трахеи с созданием анастомоза между дыхательными путями. Достаточно эффективным методом хирургического лечения является пластика культи бронха. Чаще применяется восьмирёберная торакопластика, оментопластика, реже – диафрагмопластика или плевризация резецированного органа.
- Консервативное лечение. Консервативная терапия эффективна только у больных с очень небольшими (до 4-10 мм) дефектами культи оперированного органа. Производится лечебная бронхо- или торакоскопия. Отверстие коагулируют лазером, применяют фибриновый клей, прижигают специальными химическими средствами либо комбинируют эти методики. Одновременно осуществляют активное дренирование полости плевры, назначают антибактериальную терапию.
- Выжидательная тактика. Показана при обнаружении свища на фоне нагноительного процесса плевральной полости. Выполнять реторакотомию в этом случае не имеет смысла. Устанавливается торакостома, регулярно удаляется гнойный экссудат. При необходимости с помощью бронхоскопа область дефекта бронха обтурируется поролоновым шариком. Оперативное лечение проводится после полной санации плевральной полости.
Всем пациентам назначается парентеральное введение антибиотиков широкого спектра действия. Плевральная полость промывается антисептиками, туда же вводятся бактериофаги, чаще (с учётом возбудителя эмпиемы) активные в отношении синегнойной палочки. Для стимуляции факторов иммунной защиты используются иммуномодуляторы, препараты крови. В период реабилитации показана лечебная физкультура и дыхательная гимнастика.
Прогноз при развитии пострезекционной негерметичности бронха всегда серьёзный. До 70% больных погибают в послеоперационном периоде. Летальность повышается при выборе консервативного метода лечения и необходимости применения выжидательной тактики. Несостоятельность послеоперационной культи часто рецидивирует. В целях профилактики, выполняя резекцию лёгкого, необходимо учитывать анатомические особенности бронха, аккуратно выделять его из окружающих тканей, стараясь не нарушить васкуляризацию, не повредить хрящ и надхрящницу. Культя бронха не должна соприкасаться с экссудатом остаточной полости. Существуют разнообразные способы её герметизации.
1. Система профилактики несостоятельности культи бронха и бронхиальных свищей после пневмонэктомии/ В. В. Лишенко// Военная медицина – 2010 - №4.
2. Лечение постпневмонэктомических бронхиальных свищей в торакальной онкохирургии: обзор литературы и собственный опыт/ Душко Н.Е.// Клиническая онкология – 2015 - №2.
3. Несостоятельность швов культи бронха в хирургии рака легкого/ Аксарин А.А., Тер-Ованесов М.Д.// Хирургия – 2014 - №9.
Читайте также:
